基于结构变动度分析法的呼吸与危重症医学科疾病诊断相关分组超支病例用药管理实践
Management of Drug Use in Cases with Overspending in the Diagnosis Related Groups of Department of Respiratory and Critical Care Medicine Based on the Degree of StructureVariation Analysis
伍渊麟,向贵圆,何霜霜,陈世耕,鲜秋婉,刘耀△ (中国人民解放军陆军军医大学大坪医院) *基金项目:重庆市首批临床药学重点专科建设项目[渝卫办发〔2020〕68号]。
摘 要
目的:促进临床合理用药,为住院费用的精细化管控提供参考。方法:选取医院呼吸与危重症医学科2019年7月至12月(干预前)、2020年7月至12月(干预后第1年)、2021年7月至12月(干预后第2年)进入疾病诊断相关分组(DRG)且住院时间在2~60d的出院患者,根据2018年版中国疾病诊断相关分组(CN-DRG)的分组方式,以北京市市属三级医院平均水平为参照,按DRG模拟收费,比较临床药师参与药事精细化管理干预前后患者的DRG指标和住院总费用超出预算支付标准病例(简称超支病例)的总体变化情况。采用结构变动度(DSV)分析法对干预前超支病例数排名前4的DRG组的住院费用组成类别(包括药品类、耗材类、医疗类、医技类、其他)、结构变动[包括结构变动值(VSV)、DSV及结构变动贡献率]进行分析;对药品费用呈正变动的DRG组病例和结构变动贡献率超过该组均值的病例开展处方/医嘱点评,筛选病例,评价用药合理性。结果:共纳入90组DRG组,涉及6214例患者,总超支1131例患者。与干预前比较,干预后第1年和第2年的住院患者疾病覆盖病种均有所增加,病例组合指数(CMI)均显著升高(P<0.05),费用消耗指数均显著降低(P<0.05);干预后第1年和第2年超支患者的总超支率均显著降低(P<0.05)。结构分析结果显示,药品、医疗和医技费用VSV均较大,是影响超支病例住院总费用的主要因素。干预前超支病例数排名前4的DRG组,分别为住院时间<7d的恶性增生性疾病支持性治疗(RU14组),呼吸系统感染/炎症、不伴合并症与伴随病(ES15组),慢性气道阻塞病、伴重要合并症与伴随病(ET11组),呼吸系统感染/炎症、伴合并症与伴随病(ES13组),存在不同程度不合理用药问题,主要包括药品选用不适宜、给药途径不合理、无指征用药、超药品说明书用药等。结论:结合DRG指标和结构变动贡献率可“靶向”临床用药问题,为DRG背景下住院费用精准管控提供新的切入点。 关键词:疾病诊断相关分组;临床药师;呼吸与危重症医学科;结构变动度分析法;处方点评;合理用药 Key words:diagnosis related groups;clinical pharmacist;Department of Respiratory and Critical Care Medicine;degree of structure variation analysis;prescription comment;rational drug use
疾病诊断相关分组(DRG)是根据疾病诊断、治疗方式、年龄、合并症、并发症、病症严重程度、转归、资源消耗等因素,将患者分入若干诊断组进行管理的体系。基于DRG的医疗服务评估体系能有效控制费用的不合理增长,提高管理效率。临床药师基于临床合理用药,从药物经济性和安全性两方面发挥重要作用,以提高医院合理用药管理水平,控制费用的不合理增长。结构变动度分析法是一种分析费用构成总体特征和结构变动趋势的动态数据处理方法,最早被用于经济学领域中居民消费结构的分析。通过计算各消费项目期末与期初的构成变化值的差异,评价费用结构变化趋势与总体特征。目前,结构变动度分析法广泛应用于医疗机构的费用控制等方面,通过对医疗费用结构的分析,找出影响费用变动的主要影响因素,以控制医疗费用的不合理增长。为此,本研究中临床药师利用结构变动度分析法对我院呼吸与危重症医学科DRG超支病例开展用药合理性评价,为加强医疗质量管理,促进DRG应用于医院精细化管理提供参考。现报道如下。
1 资料与方法
1.1 资料来源
纳入标准:呼吸与危重症医学科的出院患者;出院时间为2019年1月至2021年12月;住院时长为2~60d;住院病案首页信息完整;住院病案首页信息中的疾病分类可编码。
排除标准:住院病案首页信息中的疾病分类编码缺陷,如疾病编码错误、主要诊断选择错误、漏填重要的手术操作、主要手术操作选择错误等,导致主要诊断与主要手术不匹配。
病例选择:选取2019年7月至12月(干预前)、2020年7至12月(干预后第1年)、2021年7月至12月(干预后第2年)我院呼吸与危重症医学科进入DRG的出院患者。
资料收集:收集病案首页信息,住院费用类别包括药品类、耗材类、医疗类、医技类、其他。利用医院信息系统查询并记录患者病案号、姓名、入院时间、出院时间、主要诊断、其他诊断、手术操作、住院费用构成等。
1.2 方法
根据2018年版中国疾病诊断相关分组(CN-DRG)的分组方式分组器处理数据的反馈结果,以北京市市属三级医院平均水平为参照,模拟按DRG收费,比较临床药师基于DRG数据参与我院呼吸与危重症医学科药事精细化管理前后住院患者DRG指标和住院总费用超出预算支付标准病例(简称超支病例)的住院费用变化情况。计算各DRG组超支病例数并排序,应用结构变动度分析法计算干预前超支病例数排名前4的DRG组各项费用对住院总费用变动的影响和贡献值,结合药品说明书、临床指南及文献评价患者用药的合理性。
1)DRG指标
DRG指标包括DRG组数、总权重、相对权重(RW)、病例组合指数(CMI)、费用消耗指数、时间消耗指数、低风险死亡率等。
DRG组数反映某医疗机构诊疗病例所覆盖疾病诊疗类型的范围。
总权重反映该医疗机构的产能,值越大则住院医疗服务总产出越大。总权重=∑(某DRG权重×该医院该DRG的病例数)。
RW反映不同病例类型间治疗成本的差异,值越大则该病组难度越大。RW=该DRG组内病例的例均费用/全体病例的例均费用。
CMI反映某医院整体医疗服务水平或技术难度,值越大则收治病例技术难度越高。CMI=∑(某DRG权重×该院该DRG病组的病例数)/该医院全体病例数。
费用消耗指数反映与标杆医院平均住院费用相比,该医疗机构治疗同类疾病所花费的相对费用,<1代表该院费用消耗低于标杆医院的平均水平。费用消耗指数=Σ(医院各DRG各组费用的比值×该DRG各组病例数)/医院总入组病例数。
时间消耗指数反映与标杆医院平均住院日相比,该医疗机构治疗同类疾病所花费的相对时间,<1代表该院时间消耗低于标杆医院的平均水平。时间消耗指数=∑(医院各DRG各组平均住院日的比值×该DRG各组病例数)/医院总入组病例数。
低风险死亡率反映疾病本身导致死亡概率极低的病例死亡率,值越小则该院的重症或综合治理能力越强。低风险死亡率(%)=低风险死亡人数/低风险组病例数×100%。
2)结构变动度分析
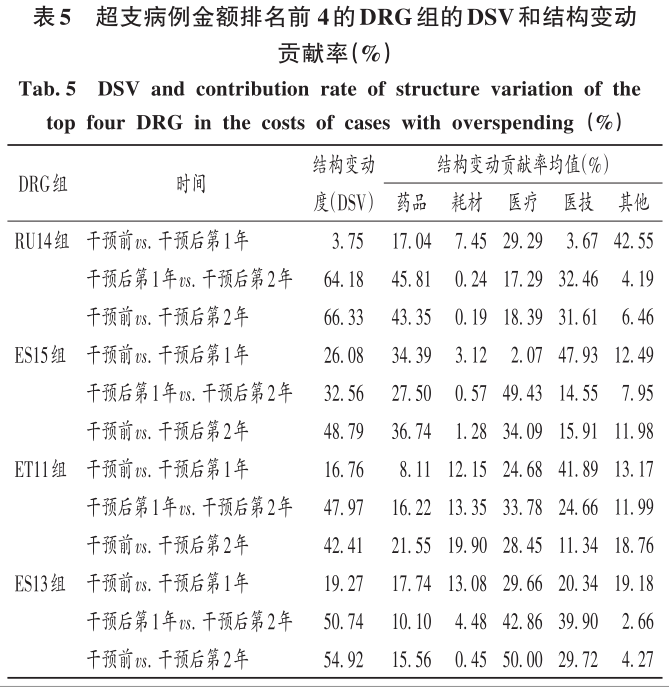
结构变动度分析法的指标为结构变动值(VSV)、结构变动度(DSV)及结构变动贡献率。
VSV为某明细费用项目构成比变化,VSV=Xi1-Xi0。其中,i=1,2,3,…,10,代表各项费用构成比;0表示期初,1表示期末;Xi1表示期末第i项诊疗费用占总医疗费用的构成比;Xi0表示期初第i项诊疗费用占总医疗费用的构成比。当VSV>0时,为正向变动,表示某明细费用项目构成比增加;反之则为负向变动,表示构成比减少。
DSV为各组成部分构成比的期末值与期初值绝对差的总和,反映各项费用构成比的综合变动情况,DSV=Σ|Xi1-Xi0|。其中,i=1,2,3,…,10,代表各项费用构成比;0表示期初,1表示期末;Xi1表示期末第i项诊疗费用占总医疗费用的构成比;Xi0表示期初第i项诊疗费用占总医疗费用的构成比。DSV越大,结构变动的波动程度越大。
结构变动贡献率为各项费用的VSV绝对值在结构变动度中所占比重,反映各项费用项目构成比变动对住院总费用结构变动的影响,结构变动贡献率(%)=|Xi1-Xi0|/DSV×100%。
1.3 临床药师参与药事管理
在DRG支付方式改革中,临床药师从多层面、多角度地发挥指导临床合理用药的职能和作用,具体如下。1)针对不同人群、不同主题利用不同媒介传递合理用药信息,重点关注政策性药品、特殊药品的安全性和有效性;2)通过参与医药联合门诊、药学会诊、基因检测、治疗药物监测等发挥多学科协作诊疗能力,协助医师优化DRG组内用药方案;3)通过参与患者的用药咨询、健康教育、药物重整等,避免重复用药,提高患者用药的安全性;4)通过处方医嘱审核和点评发现潜在用药风险,直接控制不合理的药品费用;5)回顾性分析临床DRG超支病例用药管理,制订优化方案,以6个月为周期评估执行情况;6)利用药物经济学、药物利用研究与评价等手段参与医院药品目录遴选等。
1.3 统计学处理
采用SPSS22.0统计学软件分析。计量资料通过非参数检验进行正态性检验,若不符合正态分布,则采用描述性统计分析和Kruskal-WallisH秩和检验进行均值比较;计数资料以例数或率(%)描述,采用χ2检验。P<0.05为差异有统计学意义。
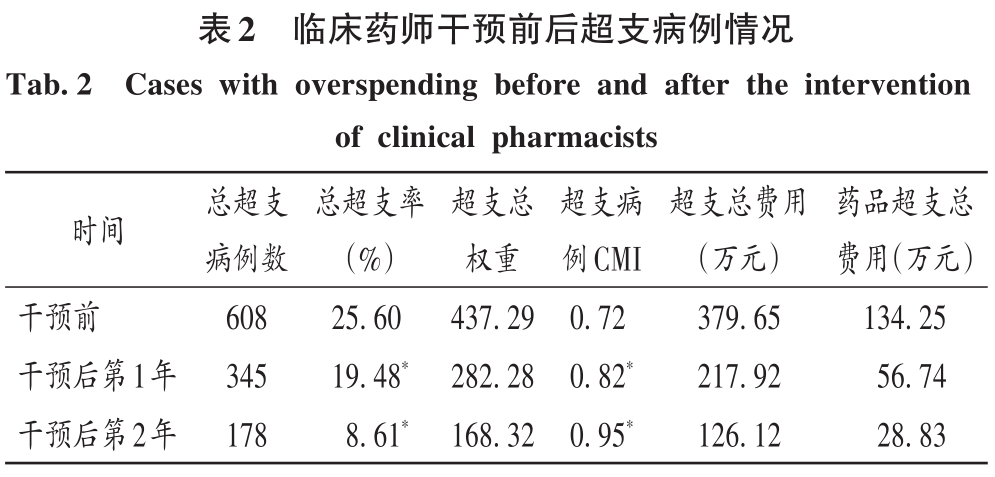
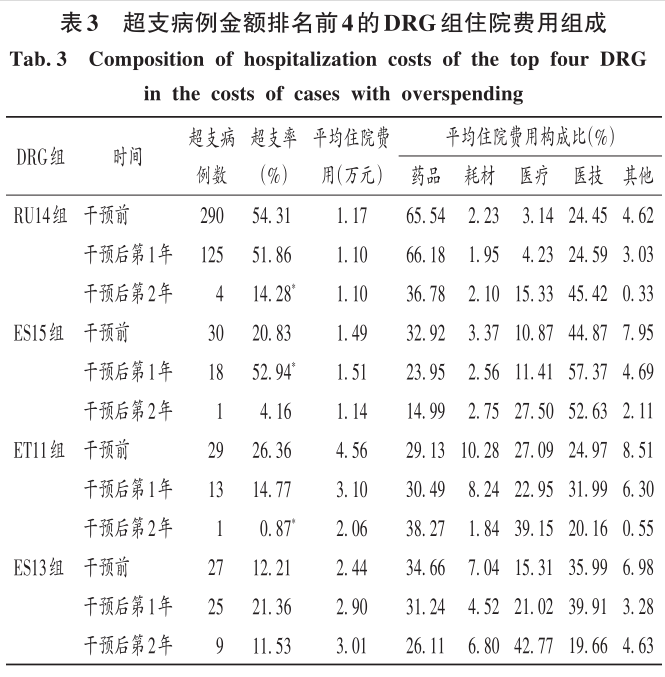
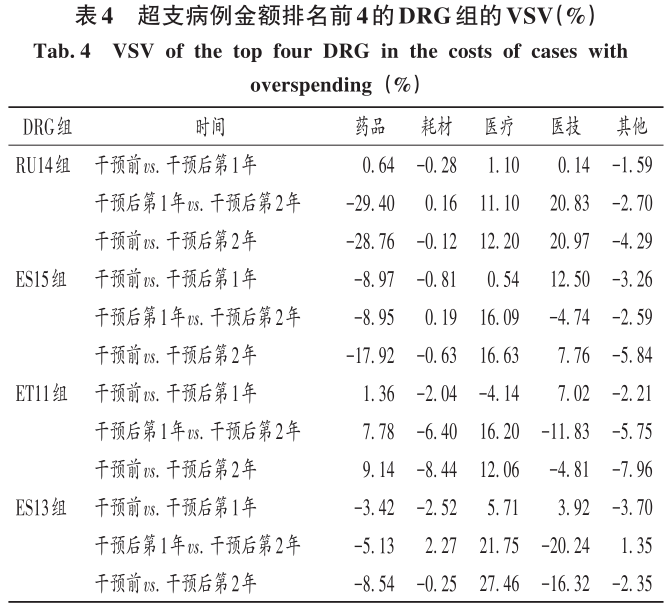
2 结果 2.1 总体情况 最终纳入DRG组90组,涉及6214例患者。受新型冠状病毒肺炎疫情影响,我院呼吸与危重症医学科干预后第1年收治病例数量减少,总权重降低;但DRG组数和CMI均升高(P<0.05)。干预后第2年,入组病例数较干预前小幅减少,CMI显著升高(P<0.05),故总权重保持稳定。干预后,时间消耗指数无明显变化,但费用消耗指数逐年降低,干预第2年下降率为33.33%(P<0.05)。干预前后均无严重药品不良反应上报,且无低风险死亡。干预后,我院呼吸与危重症医学科整体医疗服务能力提升,诊疗效率整体提高,DRG指标趋势良好。详见表1。 2.2 超支病例总体情况 干预后,呼吸与危重症医学科住院患者超支情况总体得到改善,总超支病例数及总超支率均逐年降低。超支病例CMI值均逐年升高,超支结构不断改善。我院在治疗同类疾病时的超支情况得到改善,但仍有部分患者的药品使用不合理,需进一步分析。详见表2。 2.3 超支病例住院费用组成 选取干预前超支病例数排名前4的DRG组,分析各组超支病例在临床药师干预前后的超支例数、超支率、平均住院费用及各项费用构成比。住院时间<7d恶性增生性疾病的支持性治疗(RU14组),呼吸系统感染/炎症、不伴合并症与伴随病(ES15组),慢性气道阻塞病、伴重要合并症与伴随病(ET11组),呼吸系统感染/炎症,伴合并症与伴随病(ES13组)干预后的超支病例数均下降。干预后第2年,RU14组、ET11组超支率分别下降40.03%和25.49%(P<0.05);干预后第1年,ES15组超支率上升32.11%(P<0.05)。ES15组的药品费用构成比逐年降低,医疗、医技费用构成比均逐年升高,说明ES15组的超支率可能与诊疗方式改变相关,需进一步研究。干预后,RU14组、ES15组、ET11组患者的平均住院费用均降低,ES13组的平均住院费用升高,且各组费用构成比间存在差异,RU14组、ES15组、ES13组的药品费用构成比均逐年降低,ET11的药品费用构成比逐年升高,需进一步加强管控。干预后,ES13组平均住院费用持续上升,干预前的药品、医疗费用构成比分别34.66%和15.31%,干预后第2年的药品、医疗费用构成比分别为26.11%和42.77%,表明ES13组超支费用主要来源于医疗费用的增加,而非药品费用。详见表3。 2.4 超支病例住院费用的结构变动度分析 对超支病例金额排名前4的DRG组进行分析,分别计算各组超支病例组干预前后的VSV、DSV、结构变动贡献率,结果见表4至表5。4个DRG组干预前后的VSV均存在明显差异。药品、医疗、医技费用VSV均较大,是影响超支病例住院总费用的主要因素。干预后第1年,ET11组DSV最大;干预后第2年,RU14组DSV最大,其次依次为ES13组、ES15组、ET11组。干预后第1年,ES15组药品费用变动贡献率最大;干预后组第2年,RU14组药品费用变动贡献率最大,其次依次为ES15组、ET11组、ES13组。其中,RU14组、ES15组、ES13组的药品费用在干预后呈持续负向变动,构成比逐年下降;RU14组和ES15组药品的结构变动贡献率最大;ET11组的医疗费用VSV最大,干预后组呈持续正变动,构成比逐年上升,有待进一步研究用药结构和药品使用合理性。 2.5 超支病例用药情况分析 各DRG组影响住院总费用的因素存在差异,进一步通过随机抽样对药品费用呈正变动的DRG组病例和结构变动贡献率超过该组均值的病例开展处方/医嘱点评,评价用药合理性,促进合理用药指标持续改善。点评病例的不合理用药问题主要包括药品选用不适宜,如抗菌药物联用不适宜;给药途径不合理,如氨溴索注射液雾化给药不合理;无指征用药,如无指征使用糖皮质激素;超药品说明书用药,如纤维支气管肺泡灌洗联合阿米卡星局部给药等。 3 讨论 3.1 合理用药管控制度 我院通过加大药品集中采购力度,加强合理用药和处方监管,重点控制不合理用药等管控举措,可有效遏制药品费用的过快增长。同时,根据《医疗机构药事管理规定》《处方管理办法》等,制订了《中心合理用药管理办法》,加大对重点监控药品、辅助药品、抗菌药物等药品使用的管控;通过专项点评监督落实药品合理使用,采取限量采购、责令整改等措施适时控制药品的使用量,较好地控制药品费用的增长速率。 3.2 基于CMI值优化呼吸与危重症医学科病种收治结构 CMI值可体现医疗机构病种收治的真实情况,医疗机构的综合医疗水平和疑难病例的诊疗能力。从DRG医疗服务指标来看,我院呼吸与危重症医学科DRG组数、CMI值稳步上升,提示呼吸与危重症医学科收治病例的疾病覆盖范围加大的同时,病例诊疗难度增大,收治病种结构进一步优化。一方面,有利于医师,甚至是医院间的横向与纵向比较,发挥DRG指标正向引导作用;另一方面,有利于引导医师提升医疗服务能力和学科建设水平。借助三级综合医院评审标准和DRG医疗服务评估体系,我院呼吸与危重症医学科医师通过积极探索日间手术的可行性,协同呼吸与危重症医学科咳喘药学门诊、药学会诊,提高病床周转率及诊疗效率;同时,运用新技术开展新项目,有效地推动了学科能力建设,为患者提供了更优质的医疗服务。 3.3 临床药师基于DRG数据的精细化实践 随着DRG支付方式的不断推广,在注重医疗质量、医疗效率的同时,医疗机构逐渐加强对医疗成本费用的管控。临床药师基于DRG数据开始实施药事精细化管理,针对不同科室、医师、病组开展临床路径的药学评价,协助医师提高医疗服务质量和医疗效率,并通过优化DRG用药方案、监控临床合理用药、提供药学服务来调整医疗资源、控制药品费用。本研究结果显示,临床药师参与危重症医学科DRG支付下超支病例的用药管理可显著提高临床医师的用药合理性,控制住院费用不合理增加,降低药品费用在患者住院费用中的构成比。由表4可知,RU14组超支病例用药干预后的药品费用在住院费用中的构成比下降。由表3可知,干预后第2年,RU14组超支率下降了40.03%。临床药师基于经济学评价方法开展的合理用药监管体系从单一的监测科室药品费用为中心转变为监测病组药品费用为目标,促进粗放式管理逐步转向精细化管理。 3.4 基于DRG的结构变动度分析法的实践 传统的医疗服务评估体系通常采用单一的目标值进行考核,并未兼顾不同临床科室收治的病种差异和疑难复杂程度,无法根据患者病情及临床需求进行科学、合理地考核。某些科室为降低次均住院药费、平均住院日,刻意回避收治疑难重症患者或降低医疗服务项目或治疗药械质量。本研究中结合DRG指标和结构变动度分析法对呼吸与危重症医学科DRG超支病例医疗服务和住院费用进行联动考核,为医疗机构控制住院费用提供参考。对于无严重基础疾病、不伴严重合并症与伴随病的患者,临床药师通过合理用药管理控制药品费用不合理增加;对于疾病范围覆盖广、病情复杂、治疗难度大的患者如ET11组,临床药师监控药品合理使用的同时,协助临床医师运用创新药和新技术探索个体化治疗,以提高患者的生活质量。 3.5 结语 本研究中结合DRG对住院费用进行结构变动度分析,并开展用药合理性评价,一方面有利于医院和医保部门把握费用结构变化趋势及构成的总体特征,为医院管理者和政策制订者对费用的控制提供参考;另一方面有利于临床药师探索DRG背景下的工作模式,运用自身专业技能,优化药物治疗方案,加强临床合理用药管理,践行药事精细化管理理念。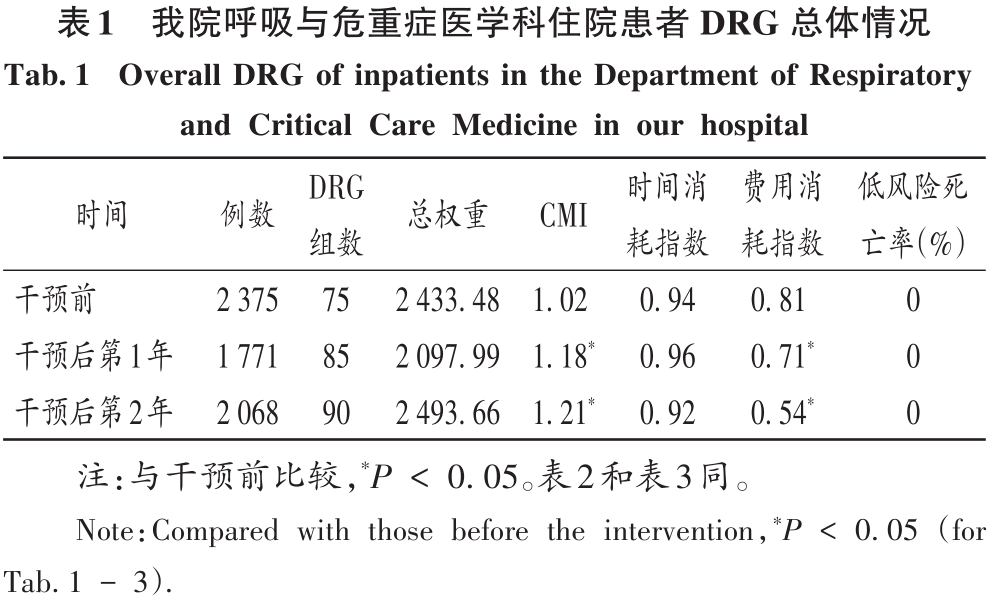
*参考文献:略(点击“阅读原文”可下载查看)。 作者简介: 第一作者:伍渊麟,女,硕士研究生,研究方向为临床药学与药物经济学。 △通信作者:刘耀,男,博士,副主任药师研究生,研究方向为药事管理学与合理用药。 扫描下方二维码即可查看当期杂志内容↓↓↓